Содержание
Панкреатит: симптомы и профилактика
Внезапные боли в верхней части живота, отдающие влево и в спину, слабость, нарушения стула, тошнота, рвота и первая мысль – «я, наверное, что-то не то съел!». А это могут быть признаки панкреатита.
Панкреатит – это воспаление поджелудочной железы, его проявления, как и причины могут быть самыми разнообразными.
Самый частый признак панкреатита – это боль. Она может быть различной – острой, нестерпимой, режущей и тупой, ноющей. Может просто ощущаться как тяжесть, при этом хочется лечь, прижать колени к животу и становится как будто легче. Боль может быть выше или на уровне пупка, отдавать влево или вправо, иногда в спину. Редко, но все же бывает и безболевой панкреатит. Характер боли при панкреатите зависит от степени поражения железы, степени развития воспаления, сопутствующих состояний.
Характерный признак боли при панкреатите – это ее опоясывающий характер. Иногда ощущения могут напоминать сковывание обручем, боли усиливаются в положении лежа, при принятии пищи, могут продолжаться длительно. Обезболивающие препараты помогают не всегда.
Обезболивающие препараты помогают не всегда.
Возникает резонный вопрос: как не допустить развитие панкреатита?
Среди основных причин развития заболевания врачи выделяют панкреатит при нарушении оттока желчи (при желчнокаменной болезни), панкреатит на фоне повреждающего воздействия на поджелудочную железу токсических веществ, лекарств, алкоголя (особенно некачественного), при переедании и употреблении некачественной пищи.
Есть и другие причины развития панкреатита, которые мы в силах предотвратить самостоятельно. О вреде алкоголя сказано уже достаточно много. Хочется лишь подчеркнуть, что алкоголь оказывает токсическое и повреждающее действие не только на желудок и печень, как думают многие, но и на весь организм в целом. Поджелудочная железа страдает от токсического воздействия алкоголя в первую очередь. Степень токсического поражающего действия алкоголя на поджелудочную железу зависит не только от крепости и количества выпитого спиртного напитка, но и качества алкоголя, характера и количества употребляемой пищи при этом.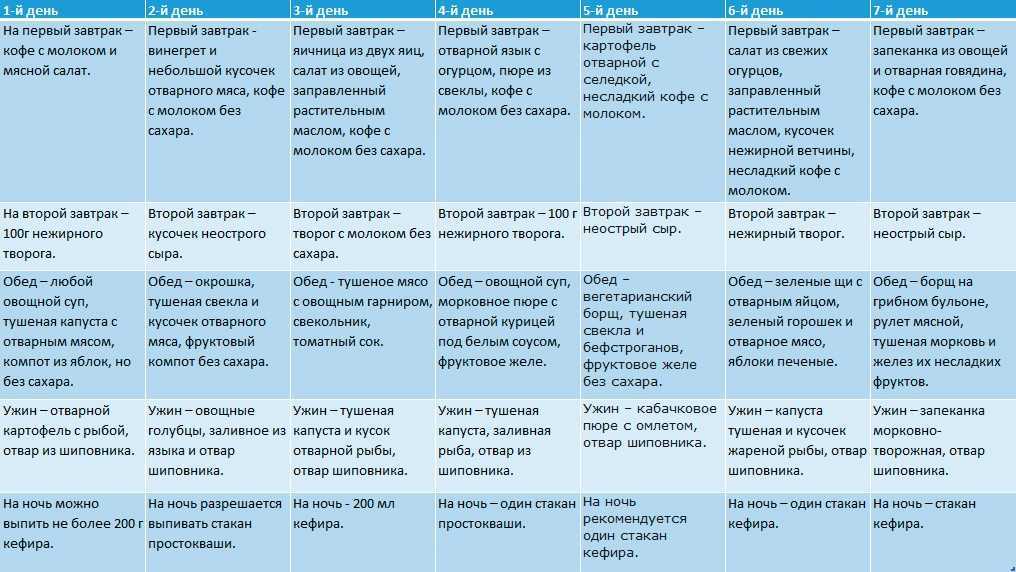 Поджелудочная железа не любит переедания и обжорства, особенно на фоне алкоголя, если это сочетается с употреблением жирных сортов мяса или рыбы, копченостей, острых приправ и блюд, шашлыка и жареных колбасок, маринадов и солений.
Поджелудочная железа не любит переедания и обжорства, особенно на фоне алкоголя, если это сочетается с употреблением жирных сортов мяса или рыбы, копченостей, острых приправ и блюд, шашлыка и жареных колбасок, маринадов и солений.
Вообще, наши вкусовые пристрастия, режим и рацион питания влияют не только на самочувствие, но и на профилактику заболеваний пищеварительной системы в целом.
У многих из нас не возникает сомнений, что некачественная пища или нарушения режима питания могут приводить к заболеваниям пищевода, желудка и даже кишечника.
Однако, к пищеварительной системе человека врачи относят и другие органы, которые также участвуют в пищеварении, в том числе, печень и поджелудочную железу. При неправильном питании страдают и эти органы тоже.
Врачи предупреждают: за последние 10 лет диагноз «панкреатит» устанавливается в три раза чаще, при этом в зоне риска оказываются молодые люди 30-40-летнего возраста.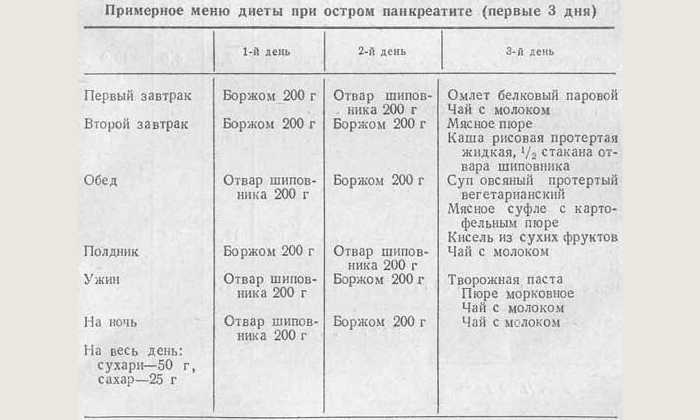 К сожалению панкреатит стал часто выявляться и у подростков.
К сожалению панкреатит стал часто выявляться и у подростков.
Одной из основных причин резкого роста случаев, врачи считают переизбыток пищи, содержащий большое количество жиров и углеводов, частое употребление фастфуда. Продукты, содержащие трансжиры, красители и консерванты, в больших количествах могут оказывать повреждающее действие на поджелудочную железу. Продукты и блюда с высоким содержанием жиров и «быстрых» углеводов, полуфабрикаты, выпечка, газированные напитки и сладости при чрезмерном употреблении могут спровоцировать развитие панкреатита.
Панкреатит может развиться остро, и тогда это начинается, как правило, с сильной боли. Панкреатит часто переходит и в хроническую форму с периодическими обострениями.
Мы часто не обращаем внимания на симптомы со стороны желудочно-кишечного тракта: тяжесть в животе после еды, вздутие, нарушения стула, тошноту, списываем это на гастрит или погрешности в питании. А это могут быть признаки панкреатита.
К развитию панкреатита могут приводить и следование безграмотным диетам, без обследования и консультации врача. После зимы многие стремятся похудеть и вернуться в стройные формы. Интернет пестрит информацией, в которой легко затеряться.
Многие диеты, особенно «жесткие», могут оказывать повышенную нагрузку на поджелудочную железу и привести к неприятным последствиям.
Как распознать, что с поджелудочной железой не всё в порядке?
Важное значение для оценки здоровья железы имеет оценка ее работы: определение ферментов – амилазы, липазы, эластазы в крови. Важный параметр работы железы – оценка уровня глюкозы в крови. Этот показатель измеряется утром натощак. Он показывает содержание глюкозы в крови именно сейчас, то есть одномоментно. Однако, существует такой показатель, как гликированный (гликозилированный) гемоглобин. Этот показатель оценивает среднее содержание глюкозы в крови за длительный период (3-4 месяца). В некоторых случаях необходимо и обследование ферментов печени, эти два органа физиологически взаимосвязаны между собой.
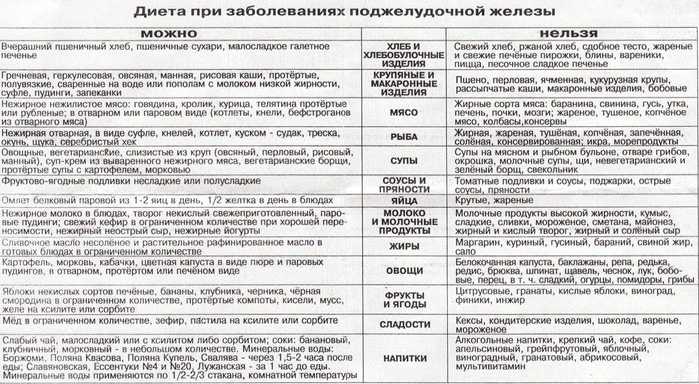
В профилактике заболеваний поджелудочной железы важное значение имеет перестройка режима питания. Необходимо избегать больших перерывов между приемами пищи, длительного голодания с последующими перееданиями. Это снизит нагрузку на железу. Существует определенная диета, которая направлена на исключение продуктов, которые могут провоцировать острый панкреатит либо обострение имеющегося хронического панкреатита. При заболеваниях поджелудочной железы рекомендуются блюда из нежирных сортов мяса и рыбы, паровые котлеты, пюре и омлеты, овощные супы, несладкие компоты и морсы, нежирные кисломолочные продукты.
Правильный образ жизни и своевременное корректировка питания и, возможно, лечение могут приостановить процессы повреждения поджелудочной железы. Важно лишь вовремя распознать происходящие патологические процессы.
Специалисты лаборатории LabQuest помогут вам определиться, какие анализы необходимо сдать для более полного обследования поджелудочной железы при наличии жалоб или профилактически.
3072 просмотра
Автор-врач:
Савченко Светлана Петровна
Эксперт в области лабораторной диагностики, организации здравоохранения, диагностики и лечения заболеваний терапевтического профиля.
Дата публикации статьи:
29.03.2022
Обновлено:
19.08.2022
Панкреатит: воспаление поджелудочной железы — симптомы, лечение, диета
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
-
злоупотребление алкоголем и табаком -
травмы живота, хирургические вмешательства -
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков -
интоксикация пищевыми продуктами, химическими веществами -
генетическая предрасположенность -
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита
Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
При остром панкреатите наблюдаются:
-
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. -
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса. -
Бледный или желтоватый цвет лица. -
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию. -
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
-
Вздутие живота – желудок и кишечник во время приступа не сокращаются. -
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
-
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи. -
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления. -
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
-
Общий анализ крови -
Биохимический анализ крови -
Анализ мочи -
Анализ кала -
УЗИ, МРТ или рентгенография органов брюшной полости -
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи.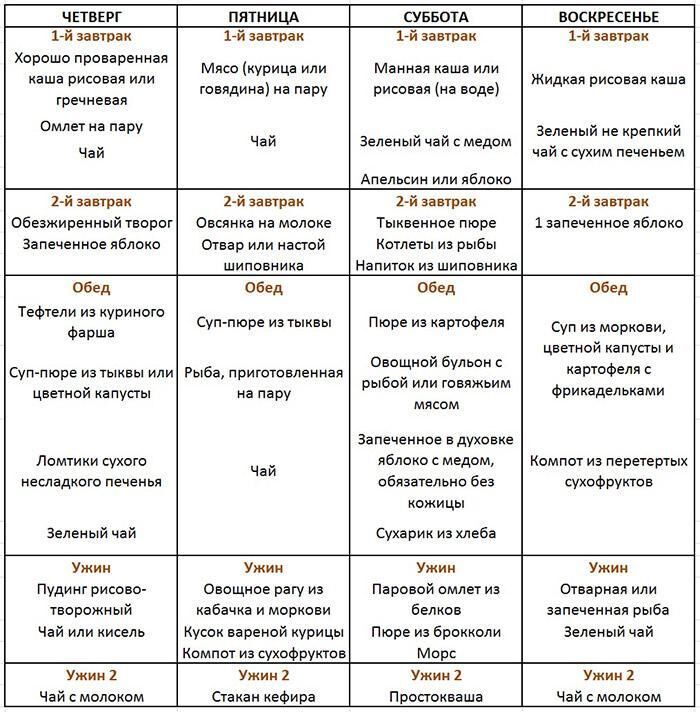 При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Что и как есть при экзокринной недостаточности поджелудочной железы
В этой статье
Если у вас экзокринная недостаточность поджелудочной железы (ЭНП), вам необходимо уделять особое внимание тому, что и как вы едите. Это состояние означает, что ваша поджелудочная железа не вырабатывает достаточное количество ферментов, необходимых для правильного расщепления белков, жиров и углеводов в пище. Вы можете не получать достаточно питательных веществ.
Но вы можете есть и чувствовать себя хорошо, когда у вас РПИ. Поработайте с диетологом, чтобы точно знать, как обеспечить правильное питание во время еды и закусок, не усугубляя симптомы. И помните несколько основных советов.
Ешьте небольшими порциями в течение дня. При ЭПИ может быть трудно заставить себя есть, не говоря уже о том, чтобы сесть за три больших приема пищи в день. Старайтесь есть понемногу пять или шесть раз в день. Это может помочь вам чувствовать себя более комфортно.
Придерживайтесь диеты с низким содержанием жиров. Ваше тело особенно тяжело переваривает жир, поэтому вам нужно избегать его слишком много. Особенно важно избегать насыщенных и трансжиров. Как правило, вы не должны съедать более 20 граммов жира каждый день или более 10 граммов жира за один прием пищи. Найдите способы исключить его из своего рациона, например, есть продукты, приготовленные на гриле или запеченные, вместо жареных, использовать кулинарный спрей вместо растительного или сливочного масла и выбирать нежирные или обезжиренные молочные продукты.
Выбирайте нежирные белки , такие как грудка курицы или индейки, яичные белки или тунец, заваренные в воде. Это обеспечит ваше тело необходимым топливом, сохраняя при этом низкое содержание жира в пище.
Это обеспечит ваше тело необходимым топливом, сохраняя при этом низкое содержание жира в пище.
Избегайте слишком большого количества клетчатки. Хотя клетчатка обычно является частью здорового питания, она также может препятствовать перевариванию жира ферментами поджелудочной железы. Спросите своего диетолога о продуктах, в которых его много, таких как чечевица и бобы.
Будьте осторожны с обработанными пищевыми продуктами. Упакованные закуски, замороженные обеды и тому подобное могут содержать частично гидрогенизированное масло в своих ингредиентах, что добавляет больше вредных для здоровья жиров. Проверяйте этикетки с пищевой ценностью и списки ингредиентов перед покупкой.
Ешьте достаточно калорий. Если вы употребляете разнообразные продукты с различными питательными веществами и в нужном количестве, у вас больше шансов получить то, что нужно вашему организму.
Принимайте витаминные добавки. Поскольку вы не можете правильно переваривать жиры, вы не будете получать витамины, которые ваше тело должно усваивать через жир, называемые жирорастворимыми витаминами — A, D, E и K. Ваш врач может выписать вам рецепт на эти.
Поскольку вы не можете правильно переваривать жиры, вы не будете получать витамины, которые ваше тело должно усваивать через жир, называемые жирорастворимыми витаминами — A, D, E и K. Ваш врач может выписать вам рецепт на эти.
Не пейте слишком много алкоголя и не курите. И то, и другое может усугубить ваши симптомы. Чрезмерное употребление алкоголя также является частой причиной хронического панкреатита, который, в свою очередь, является основной причиной ЭНПЖ. Лучше полностью отказаться от алкоголя, так как он может привести к обезвоживанию и воспалению поджелудочной железы. Алкоголь также затрудняет усвоение жира организмом. Если вам нужна помощь в борьбе с этими привычками, поговорите со своим врачом. Существуют программы, которые могут облегчить отказ от курения.
Но пейте много жидкости . Рекомендуется иметь при себе бутылку воды, чтобы избежать обезвоживания. Другие жидкости в вашем рационе, такие как бульоны, фруктовые соки и напитки без кофеина, тоже могут помочь.
Принимайте заместительную терапию ферментами поджелудочной железы каждый раз, когда вы едите. Эта добавка, основное средство лечения ЭНПЖ, помогает вашему организму расщеплять пищу, чтобы вы получали достаточно питательных веществ.
Иногда нужно отдохнуть. Если у вас проблемы с поджелудочной железой, врач может посоветовать вам на несколько дней отказаться от еды. Если у вас сильная боль, вам могут порекомендовать пить только прозрачные жидкости, такие как бульон, яблочный или клюквенный сок. Но не прекращайте есть, не посоветовавшись с врачом. Когда вы снова сможете терпеть пищу, вы вернетесь к еде.
Кистозный фиброз
Если у вас есть это генетическое заболевание, а также РПИ, вам нужна диета с высоким содержанием жиров и калорий, чтобы ваше тело могло нормально работать. Это может означать потребление калорий на 20-50% больше, чем у людей, у которых нет муковисцидоза. Вам нужна хорошо сбалансированная диета с правильным количеством соли, жира и белка. Посоветуйтесь со своим врачом или диетологом, чтобы составить план питания, который лучше всего подходит для вас.
Посоветуйтесь со своим врачом или диетологом, чтобы составить план питания, который лучше всего подходит для вас.
Каждый случай РПИ индивидуален, но при лечении, правильном питании и помощи врача вы можете получить то, что вам нужно для хорошего самочувствия.
© 2023 WebMD, LLC. Все права защищены.
ИСТОЧНИКИ:
Национальный фонд поджелудочной железы: «Экзокринная недостаточность поджелудочной железы (EPI)», «Советы по питанию и рецепты».
Всемирный журнал гастроэнтерологии: «Экзокринная недостаточность поджелудочной железы у взрослых: Заявление о общей позиции Итальянской ассоциации по изучению поджелудочной железы».
American Journal of Managed Care: «Учебник по экзокринной недостаточности поджелудочной железы, мальабсорбции жиров и аномалиям жирных кислот».
Американское онкологическое общество: «Продукты с низким содержанием жира».
Академия питания и диетологии: «Обработанные продукты: что можно и чего следует избегать».
Словарь онкологических терминов NCI: «Жирорастворимый витамин».
Freiss, H. The Official Journal of the International Hepato-Pancreato-Billary Association, , декабрь 2009 г.
Центр болезней пищеварения Медицинского университета Южной Каролины: «Недостаточность поджелудочной железы».
Линдквист, Б. Всемирный журнал гастроэнтерологии , ноябрь 2013 г.
Кливлендская клиника: «Функциональные тесты поджелудочной железы», «Диарея».
Pezzilli, R. World Journal of Gastroenterology , ноябрь 2013 г.
Фонд муковисцидоза: «Питание: терапия ферментами поджелудочной железы у людей с муковисцидозом».
UpToDate: «Обзор лечения мальабсорбции».
Панкреатит — выделения Информация | Гора Синай
Хронический панкреатит — выделения; Панкреатит — хронический — выделения; Панкреатическая недостаточность – выделения; Острый панкреатит — выделения
Вы попали в больницу из-за панкреатита. Это опухоль (воспаление) поджелудочной железы. В этой статье рассказывается, что вам нужно знать, чтобы позаботиться о себе после выписки из больницы.
Это опухоль (воспаление) поджелудочной железы. В этой статье рассказывается, что вам нужно знать, чтобы позаботиться о себе после выписки из больницы.
Когда вы находитесь в больнице
Во время вашего пребывания в больнице вам могли сдать анализы крови и визуализирующие исследования, такие как компьютерная томография или УЗИ. Возможно, вам давали лекарства, чтобы облегчить боль или бороться с инфекциями и предотвращать их. Возможно, вам вводили жидкости через внутривенную (IV) трубку в вену и питание через зонд для кормления или внутривенно. Возможно, вам вставили трубку через нос, которая помогла удалить содержимое желудка.
Возможно, вам вводили жидкости через внутривенную (IV) трубку в вену и питание через зонд для кормления или внутривенно. Возможно, вам вставили трубку через нос, которая помогла удалить содержимое желудка.
Если ваш панкреатит был вызван камнями в желчном пузыре или закупоркой желчного протока или протока поджелудочной железы, возможно, вам сделали операцию. Ваш лечащий врач также мог дренировать кисту (скопление жидкости) в поджелудочной железе.
Уход за собой
После приступа боли при панкреатите следует начинать пить только прозрачные жидкости, такие как бульон или желатин. Вам нужно будет следовать этой диете, пока ваши симптомы не улучшатся. Медленно добавляйте другие продукты в свой рацион, когда вам станет лучше.
Поговорите со своим врачом о:
- Соблюдении здоровой диеты с низким содержанием жиров, не более 30 граммов жиров в день
- Употреблении в пищу продуктов с высоким содержанием белков и углеводов, но с низким содержанием жиров. Ешьте небольшими порциями и ешьте чаще. Ваш врач поможет убедиться, что вы получаете достаточно калорий, чтобы не терять вес.
- Отказ от курения или употребления других табачных изделий, если вы употребляете эти вещества.
- Похудение, если у вас избыточный вес.
Всегда консультируйтесь со своим врачом, прежде чем принимать какие-либо лекарства или травы.
Не употребляйте алкоголь.
Если ваш организм больше не может усваивать жиры, которые вы едите, ваш врач может попросить вас принять лекарство, называемое ферментами поджелудочной железы. Это поможет вашему организму лучше усваивать жиры из пищи.
- Вам нужно будет принимать это лекарство с каждым приемом пищи и закусками. Ваш врач скажет вам, сколько принимать.

- Когда вы принимаете эти ферменты, вам также может понадобиться принять другое лекарство для снижения кислотности желудка.
Если ваша поджелудочная железа сильно повреждена, у вас также может развиться диабет. Вы будете проверены на эту проблему.
Как справиться с болью
Избегание употребления алкоголя, табака и продуктов, которые ухудшают ваши симптомы, — это первый шаг к контролю над болью.
Сначала используйте ацетаминофен (Тайленол) или нестероидные противовоспалительные препараты, такие как ибупрофен (Адвил, Мотрин), чтобы попытаться контролировать боль.
Вы получите рецепт на обезболивающие. Наполните его, когда пойдете домой, чтобы он был у вас под рукой.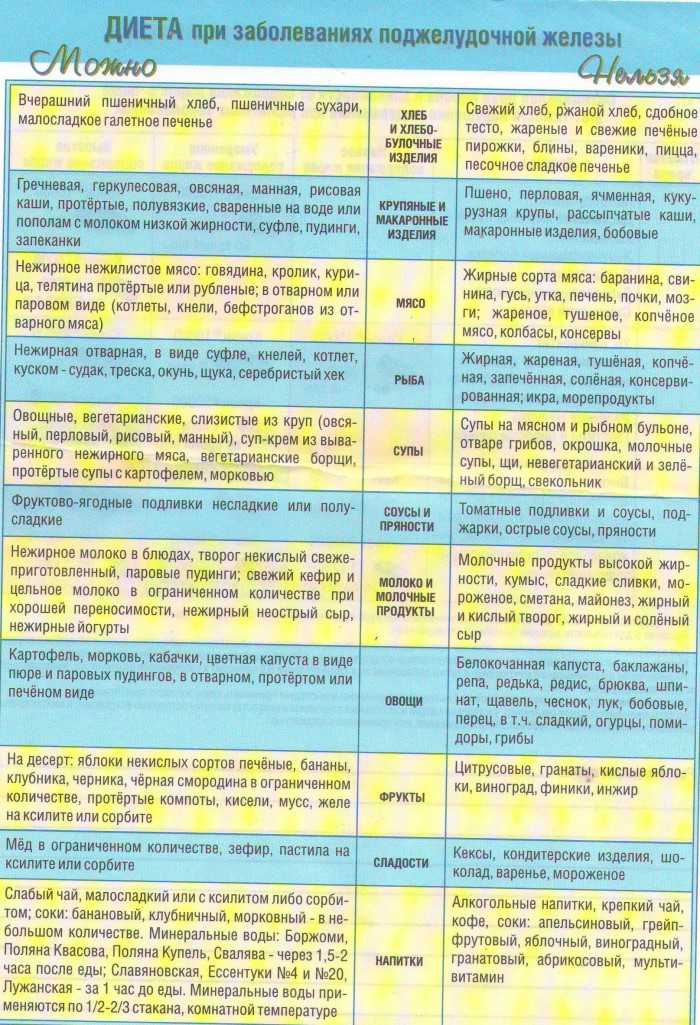 Если боль усиливается, примите обезболивающее, прежде чем боль станет очень сильной.
Если боль усиливается, примите обезболивающее, прежде чем боль станет очень сильной.
Когда следует звонить врачу
Обратитесь к своему поставщику медицинских услуг, если у вас есть:
- Очень сильная боль, которая не облегчается безрецептурными препаратами
- Проблемы с едой, питьем или приемом лекарств из-за тошноты или рвоты
- Проблемы с дыханием или очень быстрое сердцебиение
- Боль с лихорадкой, озноб, частая рвота или ощущение слабости, слабости или усталости
- Потеря веса или проблемы с перевариванием пищи
- Желтый цвет кожи и белков глаз ( желтуха)
Форсмарк СЕ.